- Инсулинома
- Патогенез гипогликемии при инсулиноме
- Лечение инсулиномы
- Прогноз при инсулиноме
- Инсулинома поджелудочной железы: симптомы, причины
- Механизм возникновения гипогликемии при инсулиноме
- Симптомы инсулиномы
- Диагностика инсулиномы и ее причины
- Терапия инсулиномы
- Прогноз при инсулиноме
- Инсулинома поджелудочной железы (причины, признаки, методы лечения)
- Что такое инсулинома
- Почему развивается и каким образом
- Признаки и симптоматика инсулиномы
- Диагностические мероприятия
- Лечение
- Хирургическое вмешательство
- Консервативное лечение
- Химиотерапия
- Чего ожидать от заболевания
- Инсулинома
- Механизм развития гипогликемии при инсулиноме
- Симптомы инсулиномы
- Диагностика инсулиномы
- Лечение инсулиномы
- Инсулинома: что это такое, причины, симптомы, диагностика и лечение
- Особенности заболевания
- Причины инсулиномы
- Симптомы инсулиномы
- Диагностика
- Лечение инсулиномы
- Химиотерапия
- Профилактика
- Прогноз
Инсулинома
Инсулинома – гормонально-активная опухоль β-клеток островков поджелудочной железы, в избыточном количестве секретирующая инсулин и приводящая к развитию гипогликемии.
Гипогликемические приступы при инсулиноме сопровождаются дрожью, холодным потом, чувством голода и страха, тахикардией, парестезиями, речевыми, зрительными и поведенческими нарушениями; в тяжелых случаях – судорогами и комой.
Диагностика инсулиномы проводится с помощью функциональных проб, определения уровня инсулина, С-пептида, проинсулина и глюкозы крови, УЗИ поджелудочной железы, селективной ангиографии. При инсулиноме показано хирургическое лечение – энуклеация опухоли, резекция поджелудочной железы, панкреатодуоденальная резекция или тотальная панкреатэктомия.
Инсулинома – доброкачественная (в 85-90% случаев) или злокачественная (в 10-15% случаев) опухоль, исходящая из β-клеток островков Лангерганса, обладающая автономной гормональной активностью и приводящая к гиперинсулинизму. Неконтролируемая секреция инсулина сопровождается развитием гипогликемического синдрома – комплекса адренергических и нейрогликопенических проявлений.
Среди гормонально-активных опухолей поджелудочной железы инсулиномы составляют 70-75%; примерно в 10% наблюдений они являются компонентом множественного эндокринного аденоматоза I типа (наряду с гастриномой, опухолями гипофиза, аденомой паращитовидных желез и др.).
Инсулиномы чаще выявляются у лиц в возрасте 40-60 лет, у детей встречаются редко. Инсулинома может располагаться в любой части поджелудочной железы (головке, теле, хвосте); в единичных случаях она локализуется экстрапанкреатически – в стенке желудка или двенадцатиперстной кишки, сальнике, воротах селезенки, печени и др.
областях. Обычно размеры инсулиномы составляют 1,5 – 2 см.
Патогенез гипогликемии при инсулиноме
Развитие гипогликемии при инсулиноме обусловлено избыточной, неконтролируемой секрецией инсулина опухолевыми b-клетками.
В норме при падении уровня глюкозы в крови происходит снижение продукции инсулина и его поступления в кровяное русло.
В опухолевых клетках механизм регуляция выработки инсулина нарушается: при понижении уровня глюкозы его секреция не подавляется, что создает условия для развития гипогликемического синдрома.
Наиболее чувствительными к гипогликемии являются клетки головного мозга, для которых глюкоза служит основным энергетическим субстратом.
В связи с этим при инсулиноме отмечаются явления нейрогликопении, а при длительной гипогликемии развиваются дистрофические изменения ЦНС.
Гипогликемическое состояние стимулирует выброс в кровь контринсулярных гормонов (норадреналина, глюкагона, кортизола, соматотропина), которые обусловливают адренергическую симптоматику.
В течении инсулиномы выделяют фазы относительного благополучия, на смену которым периодически приходят клинически выраженные проявления гипогликемиии и реактивной гиперадреналинемии. В латентном периоде единственными проявлениями инсулиномы могут являться ожирение и повышенный аппетит.
Острый гипогликемический приступ является результатом срыва адаптационных механизмов ЦНС и контринсулярных факторов. Приступ развивается натощак, после продолжительного перерыва в приеме пищи, чаще в утренние часы. Во время приступа происходит падение содержания глюкозы в крови ниже 2,5 ммоль/л.
Нейрогликопенические симптомы инсулиномы могут напоминать различные неврологические и психиатрические нарушения. У больных может возникать головная боль, мышечная слабость, атаксия, спутанность сознания.
В некоторых случаях гипогликемический приступ у больных с инсулиномой сопровождается состоянием психомоторного возбуждения: галлюцинациями, бессвязными выкриками, двигательным беспокойством, немотивированной агрессией, эйфорией.
Реакцией симпатико-адреналовой системы на резкую гипогликемию служит появление тремора, холодного пота, тахикардии, страха, парестезий. При прогрессировании приступа могут развиться эпилептический припадок, потеря сознания и кома.
Обычно приступ купируется внутривенным вливанием глюкозы; однако, придя в себя, больные о случившемся не помнят.
Во время гипогликемического приступа возможно развитие инфаркта миокарда вследствие острого нарушения питания сердечной мышцы, признаки локального поражения нервной системы (гемиплегия, афазия), которые могут быть ошибочно приняты за ОНМК.
При хронической гипогликемии у пациентов с инсулиномой нарушается функционирование центральной и периферической нервной системы, что отражается на течении фазы относительного благополучия.
В межприступном периоде имеет место преходящая неврологическая симптоматика, нарушения зрения, миалгия, снижение памяти и умственных способностей, апатия.
Даже после удаления инсулиномы снижение интеллекта и энцефалопатия обычно сохраняются, что приводит к утрате профессиональных навыков и прежнего социального статуса. У мужчин при часто повторяющихся приступах гипогликемии может развиваться импотенция.
При неврологическом обследовании у пациентов с инсулиномой выявляется асимметрия периостальных и сухожильных рефлексов, неравномерность или снижение брюшных рефлексов, патологические рефлексы Россолимо, Бабинского, Маринеску-Радовича, нистагм, парез взора вверх и др.
Ввиду полиморфности и неспецифичности клинических проявлений, больным с инсулиномой могут ставиться ошибочные диагнозы эпилепсии, опухоли головного мозга, вегетососудистой дистонии, инсульта, диэнцефального синдрома, острого психоза, неврастении, остаточных явлений нейроинфекции и пр.
Установить причины гипогликемии и дифференцировать инсулиному от других клинических синдромов позволяет комплекс лабораторных тестов, функциональных проб, визуализирующих инструментальных исследований.
Проба с голоданием направлена на провокацию гипогликемии и вызывает патогномоничную для инсулиномы триаду Уиппла: снижение глюкозы крови до 2,78 ммоль/л или ниже, развитие нервно-психических проявлений на фоне голодания, возможность купирования приступа пероральным приемом или внутривенным вливанием глюкозы.
С целью индуцирования гипогликемического состояния может использоваться инсулиносупрессивный тест с введением экзогенного инсулина. При этом отмечаются неадекватно высокие концентрации C-пептида в крови на фоне крайне низких показателей глюкозы.
Проведение инсулинпровокационного теста (внутривенного введения глюкозы или глюкагона) способствует высвобождению эндогенного инсулина, уровень которого у больных с инсулиномой становится существенно выше, чем у здоровых лиц; при этом соотношение инсулина и глюкозы превышает 0,4 (в норме менее 0,4).
При положительных результатах провокационных проб проводится топическая диагностика инсулиномы: УЗИ поджелудочной железы и брюшной полости, сцинтиграфия, МРТ поджелудочной железы, селективная ангиография с забором крови из портальных вен, диагностическая лапароскопия, интраоперационная ультрасонография поджелудочной железы. Инсулиному приходится дифференцировать от лекарственной и алкогольной гипогликемии, гипофизарной и надпочечниковой недостаточности, рака надпочечников, демпинг-синдрома, галактоземии и др. состояний.
Лечение инсулиномы
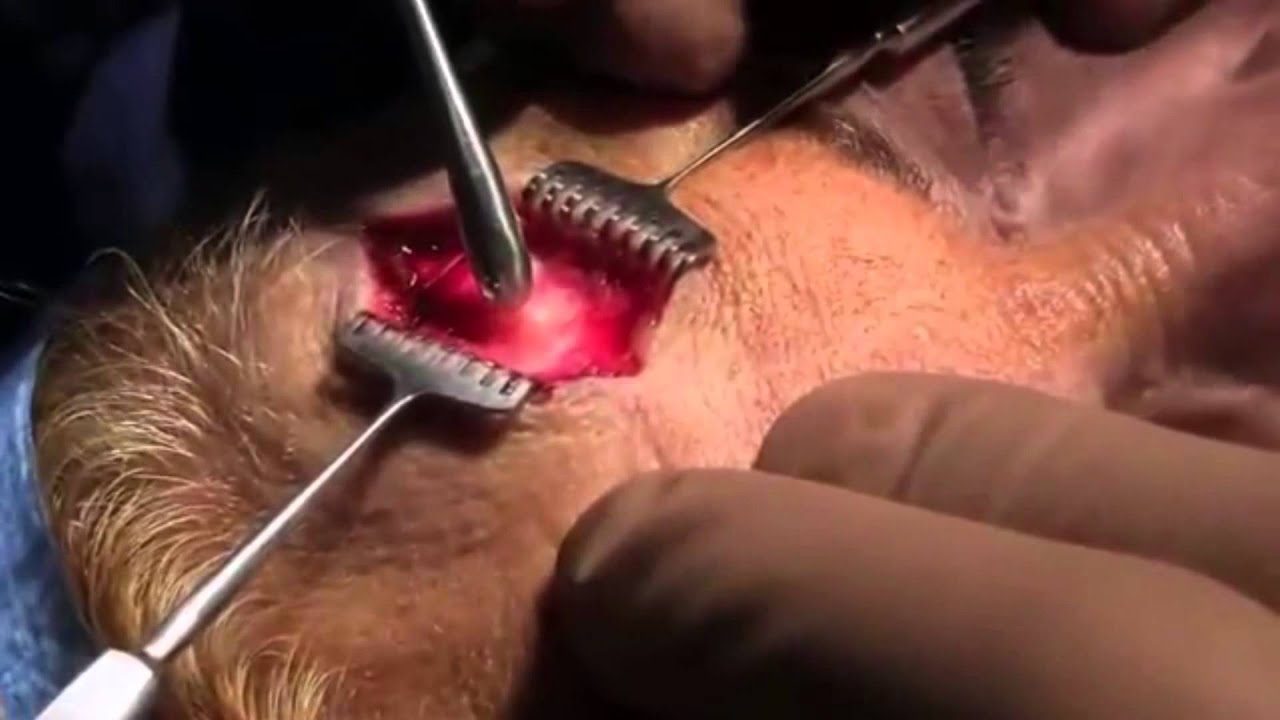
В эндокринологии в отношении инсулиномы предпочтение отдается хирургической тактике. Объем операции определяется локализацией и размерами образования.
При инсулиноме может выполняться как энуклеация опухоли (инсулиномэктомия), так и различные виды резекций поджелудочной железы (дистальная, резекция головки, панкреатодуоденальная резекция, тотальная панкреатэктомия).
Эффективность вмешательства оценивается с помощью динамического определения уровня глюкозы крови в процессе операции. В числе послеоперационных осложнений могут развиваться панкреатит, панкреонекроз, свищи поджелудочной железы, абсцесс брюшной полости или перитонит.
При неоперабельных инсулиномах проводят консервативную терапию, направленную на купирование и профилактику гипогликемии, с помощью гипергликемизирующих средств (адреналина, норадреналина, глюкагона, глюкокортикоидов и др.). При злокачественных инсулиномах проводится химиотерапия (стрептозотоцин, 5-фторурацил, доксорубицин и др.).
Прогноз при инсулиноме
У 65-80% больных после хирургического удаления инсулиномы наступает клиническое выздоровление. Ранняя диагностика и своевременное хирургическое лечение инсулиномы приводят к регрессу изменений со стороны ЦНС по данным ЭЭГ.
Послеоперационная летальность составляет 5-10 %. Рецидив инсулиномы развивается в 3% случаев. Прогноз при злокачественных инсулиномах неблагоприятен – выживаемость в течение 2-х лет не превышает 60%. Пациенты с инсулиномой в анамнезе находятся на диспансерном учете у эндокринолога и невролога.
Источник: http://www.krasotaimedicina.ru/diseases/zabolevanija_endocrinology/insulinoma
Инсулинома поджелудочной железы: симптомы, причины
Инсулинома — злокачественная (в 15% случаев), а также доброкачественная (85-90%) опухоль, развивающаяся в клетках островков Лангерганса. Она имеет автономную гормональную активность и вызывает гиперинсулинизм. Инсулин начинает бесконтрольно выделяться, что приводит к гипогликемическому синдрому – так называется совокупность нейрогликопенических и адренергических симптомов.
Среди всех опухолей поджелудочной железы, обладающих гормональной активностью, инсулинома занимает около 70%.
Примерно 10% из них — это часть множественного эндокринного аденоматоза первого типа. Чаще всего инсулинома развивается у людей в возрасте от 40 до 60 лет, очень редко обнаруживаются у детей.
Инсулинома может находиться в любом отделе поджелудочной железы (хвосте, голове, теле). Иногда у нее может быть экстра-панкреатическая локализация, например, в воротах селезенки, стенке желудка, двенадцатиперстной кишки, печени, сальнике. Как правило, размеры новообразования достигают 1,5 – 2 см.
Механизм возникновения гипогликемии при инсулиноме
Развитие данного состояния объясняется тем, что происходит неконтролируемое выделение инсулина b-клетками опухоли. В норме если уровень глюкозы в крови понижается, то продукция инсулина и его выброс в кровоток также снижается.
В опухолевых клетках этот механизм нарушен и при снижении концентрации сахара секреция инсулина не тормозится, что и приводит к развитию гипогликемического синдрома.
Наиболее остро гипогликемию чувствуют клетки головного мозга, которые используют глюкозу, как основной энергетический источник. В связи с этим при развитии опухоли начинается нейрогликопения, а при затяжном процессе в ЦНС происходят дистрофические изменения.
При гипогликемии происходит выброс в кровоток контринсулярных соединений – гормонов глюкагона, норадреналина, кортизола, что приводит к появлению адренергических симптомов.
Симптомы инсулиномы
В развитии опухоли существуют периоды и симптомы относительного благополучия, которые сменяются клинически выраженными проявлениями гипогликемии и реактивной гиперадреналинемии. В периоды затишья заболевание может проявляться только лишь повышенным аппетитом и развитием ожирения.
В результате нарушения механизмов адаптации в ЦНС и действия антиинсулиновых факторов может возникнуть острый гипогликемический приступ.
Он начинается на голодный желудок, обычно утром, после долгого перерыва между приемами пищи. Во время приступа симптомы указывают на то, что уровень глюкозы в крови падает до 2,5 ммоль/литр и ниже.
Нейрогликопенические симптомы заболевания похожи на обычные психиатрические или неврологические нарушения. Больные чувствуют мышечную слабость, у них путается сознание, начинается головная боль.
Иногда гипогликемический приступ может сопровождаться психомоторным возбуждением:
- у пациента появляется двигательное беспокойство,
- эйфория,
- галлюцинации,
- немотивированная агрессия,
- бессвязные крики.
Симпатико-адреналовая система на внезапную гипогликемию реагирует тремором, появлением холодного пота, страхом, парестезией, тахикардией. Если приступ прогрессирует, то возникают эпилептические припадки, теряется сознание, может начаться кома.
Приступ обычно купируют внутривенным введением глюкозы. После возвращения сознания больные, как правило, ничего не помнят о произошедшем.
Приступ может вызвать инфаркт миокарда в результате нарушения трофики сердечной мышцы, а также гемиплегию и афазию (локальные поражения в нервной системе), плюс есть вероятность, что может случиться инсулиновая кома, это состояние уже потребует неотложной помощи.
Хроническая гипогликемия у больных с инсулиномой приводит к нарушению работы нервной системы, что влияет на фазу относительного благополучия.
В периоде между приступами могут быть нарушения зрения, ухудшение памяти, миалгия, апатия. Даже если удалить опухоль, то энцефалопатия и снижение интеллектуальных способностей и прочие симптомы обычно сохраняется, поэтому прежний социальный статус человека и его профессиональные способности утрачиваются.
Мужчины при частых приступах гипогликемии могут стать импотентами.
Неврологическое обследование больных с опухолью выявляет:
- асимметрию сухожильных и периостальных рефлексов;
- снижение брюшных рефлексов или их неравномерность;
- нистагм;
- парез взора вверх;
- патологические рефлексы Бабинского, Россолимо, Маринеску-Радовича.
Из-за того что клинические симптомы обычно полиморфны и неспецифичны, больным с инсулиномой иногда ставят неверные диагнозы, например, эпилепсию или опухоли в головном мозге, а также инсульт, психоз, неврастению, вегетососудистую дистонию и другие.
Диагностика инсулиномы и ее причины
При первичном приеме врач должен выяснить у пациента анамнез болезни поджелудочной железы. Особое внимание необходимо уделить тому, имелись ли у прямых родственников человека какие-либо патологии поджелудочной железы, а также определить, когда начали появляться первые признаки опухоли.
Для того чтобы понять причины гипогликемии и была распознана инсулинома, проводят комплексные лабораторные исследования, визуальные инструментальные обследования, лабораторные тесты:
- Проба с голоданием: намеренная провокация гипогликемии и типичной для инсулиномы триады Уиппла – падение глюкозы в крови до 2,76 ммоль/литр (или ниже), проявления нервно-психического характера на фоне голодания, возможность снятия приступа вливанием глюкозы в вену или приемом внутрь.
- Для создания гипогликемического состояния вводят экзогенный инсулин (инсулиносупрессивный тест). При этом содержание С-пептида в крови во много раз возрастает, а глюкоза имеет очень низкое значение.
- Инсулинопровокационный тест – внутривенно вводят глюкагон или глюкозу, в результате чего происходит выброс инсулина поджелудочной железой. Количество инсулина у здоровых лиц значительно ниже, чем у людей с опухолью. При этом инсулин и глюкоза находятся в соотношении 0,4 (в норме эта цифра должна быть меньше).
Если результаты этих проб будут положительными, то инсулинома подвергается дальнейшим исследованиям. Для этого делают ультразвуковое исследование, магнитно-резонансную томографию и сцинтиграфию поджелудочной железы, селективную ангиографию (введение контрастного вещества с дальнейшим рентгенологическим изучением), интраоперационную ультрасонографию железы, диагностическую лапароскопию.
Инсулинома должна быть отличена от:
- алкогольной или лекарственной гипогликемии,
- а также рака надпочечников,
- гипофизарной и надпочечниковой недостаточности,
- галактоземии,
- демпинг-синдрома.
Терапия инсулиномы
Обычно инсулинома требует лечения хирургическим путем. Объем операции зависит от размеров инсулиномы и ее локализации. В некоторых случаях делают инсулиномэктомию (энуклеацию опухоли), а иногда резекцию участков поджелудочной железы.
Успешность операции оценивают путем динамического определения концентрации глюкозы в ходе вмешательства.
Среди послеоперационных осложнений можно назвать:
панкреонекроз поджелудочной железы, а если диагностируется геморрагический панкреонекроз, причина смерти при осложнении именно в нем. ;
- абсцесс брюшной полости;
- свищи поджелудочной железы;
- перитонит.
Если инсулинома неоперабельна, то лечение проводят консервативным путем, проводят профилактику гипогликемии, купирование приступов с помощью глюкагона, адреналина, глюкокортикоидов, норадреналина. На начальных этапах больным обычно рекомендуется прием повышенного количества углеводов.
При злокачественных инсулиномах делают химиотерапию с доксорубицином или стрептозотоцином.
Прогноз при инсулиноме
Вероятность клинического выздоровления после иссечения инсулиномы составляет от 65 до 80%. Чем раньше диагностировать и провести хирургическое лечение опухоли, тем легче поддаются коррекции изменения в нервной системе.
Смертельный исход после операции наступает в 5-10% случаев. У 3% больных может наступить рецидив.
В 10% случаев может наступить злокачественное перерождение, при этом начинается разрушающий рост опухоли, а в отдаленных органах и системах возникают метастазы.
При злокачественных опухолях прогноз, как правило, неблагоприятный, только 60% пациентов выживают еще в течение двух лет.
Люди с данным заболеванием в анамнезе находятся на учете у невролога и эндокринолога. Они должны сбалансировать свое питание, бросить вредные привычки и ежегодно проходить медосмотры с определением уровня глюкозы в крови.
Источник: https://diabethelp.org/oslozhneniya/insulinoma.html
Инсулинома поджелудочной железы (причины, признаки, методы лечения)
Большинство заболеваний поджелудочной железы непосредственно влияет на метаболизм углеводов. Инсулинома увеличивает выработку в организме инсулина.
Когда углеводов в привычной пище оказывается недостаточно для покрытия этой чрезмерной секреции, у человека возникает гипогликемия. Развивается она очень медленно, часто незаметно для больного, постепенно повреждая нервную систему.
Из-за сложностей диагностики и редкости инсулиномы пациент может несколько лет безрезультатно лечиться у невролога или психиатра, пока симптомы гипогликемии не станут очевидными.
Что такое инсулинома
Помимо прочих важных функций поджелудочная железа обеспечивает наш организм гормонами, которые регулируют углеводный обмен – инсулином и глюкагоном. Инсулин отвечает за выведение сахара из крови в ткани. Он производится особым видом клеток, которые расположены в хвосте поджелудочной железы, — бета-клетками.
Здравствуйте! Меня зовут Галина и я больше не болею сахарным диабетом! Мне понадобилось всего 3 недели, чтобы привести сахар в норму и не быть зависимой от бесполезных препаратов
>>Мою историю можно прочитать тут
Инсулинома – это новообразование, состоящее из этих клеток.
Она относится к гормоносекретирующим опухолям и способна самостоятельно осуществлять синтез инсулина. Поджелудочная железа вырабатывает этот гормон, когда в крови увеличивается концентрация глюкозы. Опухоль же производит его всегда, без учета физиологических потребностей.
Чем больше и активнее инсулинома, тем больше инсулина она вырабатывает, а значит, сильнее снижается сахар крови.
Опухоль эта редкая, заболевает один человек из 1,25 миллионов. Чаще всего она небольшая, до 2 см, расположена в поджелудочной железе. В 1% случаев инсулинома может располагаться на стенке желудка, 12-перстной кишки, на селезенке, печени.
Опухоль диаметром всего в полсантиметра способна производить такое количество инсулина, которое вызовет падение глюкозы ниже нормы. При этом обнаружить ее довольно трудно, особенно при нетипичной локализации.
Болеют инсулиномой чаще всего взрослые трудоспособного возраста, женщины в 1,5 раза чаще.
| Возраст, лет | Доля больных, % |
| До 20 | 5 |
| 20-40 | 20 |
| 40-60 | 40 |
| Больше 60 | 35 |
Чаще всего инсулиномы доброкачественные (код по МКБ-10: D13.7), после превышения размера в 2,5 см только в 15 процентах новообразований начинаются признаки злокачественного процесса (код C25.4).
Почему развивается и каким образом
Причины развития инсулиномы точно неизвестны.
Выдвигаются предположения о наличии наследственной предрасположенности к патологическому разрастанию клеток, о единичных сбоях в адаптационных механизмах организма, но научного подтверждения эти гипотезы еще не имеют.
Точно установлена только связь инсулиномы с множественным эндокринным аденоматозом – редким генетическим заболеванием, при котором развиваются гормоносекретирующие опухоли. У 80% больных образования наблюдаются в поджелудочной железе.
Инсулиномы могут иметь любое строение, причем нередко отличаются и участки внутри одной опухоли. Этим обусловлена разная способность инсулином вырабатывать, хранить и выделять инсулин.
Помимо бета-клеток опухоль может содержать другие клетки поджелудочной железы, атипичные и функционально неактивные.
Половина новообразований кроме инсулина способна производить и другие гормоны – панкреатический полипептид, глюкагон, гастрин.
Считается, что менее активные инсулиномы имеют большие размеры и чаще становятся злокачественными. Возможно, это связано с менее выраженными симптомами и поздним выявлением заболевания. Частота гипогликемий и скорость нарастания симптомов напрямую связаны с активностью опухоли.
От недостатка глюкозы в крови страдает вегетативная нервная система, нарушается функционирование центральной.
Периодически низкий сахар крови оказывает влияние на высшую нервную деятельность, в том числе мышление и сознание. Именно с поражением коры мозга связано зачастую неадекватное поведение больных с инсулиномой.
Нарушения метаболизма приводят к повреждению стенок сосудов, из-за чего развивается отек мозга, и формируются тромбы.
Признаки и симптоматика инсулиномы
Инсулинома производит инсулин постоянно, а выталкивает его из себя с определенной периодичностью, поэтому эпизодические приступы острой гипогликемии сменяются относительным затишьем.
Также на выраженность симптоматики инсулиномы влияют:
- Особенности питания. Любители сладкого почувствуют неполадки в организме позже, чем приверженцы белковой пищи.
- Индивидуальная чувствительность к инсулину: некоторые люди теряют сознание при сахаре крови меньше 2,5 ммоль/л, другие такое снижение выдерживают нормально.
- Состав гормонов, которые продуцирует опухоль. При большом количестве глюкагона симптомы появятся позже.
- Активность опухоли. Чем больше выделяется гормона, тем ярче признаки.
Симптомы любой инсулиномы обусловлены двумя противоположными процессами:
- Выбросом инсулина и, как следствие, острой гипогликемией.
- Выработкой организмом в ответ на избыток инсулина его антагонистов, гормонов-противников. Это катехоламины – адреналин, допамин, норадреналин.
| Причина симптомов | Время возникновения | Проявления |
| Гипогликемия | Сразу после выброса инсулиномой очередной порции инсулина. | Чувство голода, злость или плаксивость, неадекватное поведение, расстройства памяти вплоть до амнезии, ухудшение зрения, сонливость, чувство онемения или покалывания, чаще в пальцах рук и ног. |
| Избыток катехоламинов | Вслед за гипогликемией, сохраняется некоторое время после еды. | Страх, внутренняя дрожь, сильная потливость, ускоренное сердцебиение, слабость, головная боль, ощущение недостатка кислорода. |
| Повреждение нервной системы из-за хронической гипогликемии | Лучше всего заметны в периоды относительного благополучия. | Снижение трудоспособности, безразличие к ранее интересным делам, потеря способности к тонкой работе, трудности в обучении, нарушение эрекции у мужчин, асимметрия лица, упрощение мимики, боль в горле. |
Чаще всего приступы наблюдаются утром натощак, после физических нагрузок или психоэмоционального напряжения, у женщин – перед менструацией.
Очень важно: Перестаньте постоянно кормить аптечную мафию. Эндокринологи заставляют нас бесконечно тратить деньги на таблетки, когда сахар в крови можно привести в норму всего за 147 руб… >>читать рассказ Аллы Викторовны
Приступы гипогликемии быстро купируются приемом глюкозы, поэтому в первую очередь организм реагирует на снижение сахара приступом острого голода.
Большинство больных несознательно увеличивают потребление сахара или конфет, начинают чаще есть.
Резко возникшая патологическая тяга к сладкому без других симптомов может объясняться небольшой или малоактивной инсулиномой. В результате нарушения диеты начинает расти вес.
Небольшая часть больных ведет себя противоположно – начинают чувствовать отвращение к еде, сильно худеют, в план их лечения приходится включать коррекцию истощения.
Диагностические мероприятия
Из-за ярких неврологических признаков инсулиному нередко принимают за другие заболевания. Могут ошибочно диагностироваться эпилепсия, кровоизлияния и тромбы в мозге, вегетососудистая дистония, психозы. Грамотный врач при подозрении на инсулиному проводит несколько лабораторных исследований, а затем подтверждает предполагаемый диагноз визуальными методами.
У здоровых людей нижняя граница сахара после восьмичасового голодания составляет 4,1 ммоль/л, спустя сутки опускается до 3,3, через трое – до 3 ммоль/л, причем у женщин снижение немного больше, чем у мужчин. У больных с инсулиномой сахар падает до 3,3 уже за 10 часов, а через сутки уже развивается острая гипогликемия с выраженными симптомами.
Основываясь на этих данных, для диагностики инсулиномы проводят провокацию гипогликемии. Представляет она собой трехдневное голодание в условиях стационара, при котором разрешена только вода. Каждые 6 часов делают анализ на инсулин и глюкозу.
Когда сахар опускается до 3 ммоль/л, периоды между анализами сокращают. Тест прекращается, когда сахар падает до 2,7, и появляются симптомы гипогликемии. Их купируют при помощи инъекции глюкозы. В среднем провокация заканчивается уже через 14 часов.
Если пациент без последствий выдерживает 3 суток, инсулинома у него отсутствует.
Важное значение в диагностике имеет и определение проинсулина. Это предшественник инсулина, вырабатываемый бета-клетками. После выхода из них молекула проинсулина расщепляется на С-пептид и инсулин. В норме доля проинсулина в общем количестве инсулина менее 22%. При доброкачественной инсулиноме этот показатель выше 24%, злокачественной – больше 40%.
Анализ на С-пептид проводится больным с подозрением на расстройства психики. Так вычисляют случаи введения инсулина при помощи инъекций без назначения врача. Препараты инсулина С-пептид не содержат.
Диагностика местонахождения инсулиномы в поджелудочной железе производится при помощи методов визуализации, их эффективность выше 90%.
Могут использоваться:
- Ангиография — самый результативный метод. С ее помощью обнаруживается скопление сосудов, которые обеспечивают кровоснабжение опухоли. По размерам питающей артерии и сети мелких сосудов можно судить о локализации и диаметре новообразования.
- Эндоскопическая ультрасонография — позволяет обнаружить 93% существующих опухолей.
- Компьютерная томография — выявляет опухоль поджелудочной железы в 50% случаев.
- Ультразвуковые исследования — эффективны только при отсутствии лишнего веса.
Лечение
Инсулиному стараются удалить как можно раньше, сразу после диагностики. Все время до операции больной получает глюкозу в пище или внутривенно. Если опухоль злокачественная, после хирургического вмешательства необходима химиотерапия.
Хирургическое вмешательство
Чаще всего инсулинома расположена на поверхности поджелудочной железы, имеет четкие края и характерную красно-коричневую окраску, поэтому ее легко удалить без повреждения органа.
Если инсулинома внутри поджелудочной железы, слишком мала, имеет нетипичную структуру, врач может не обнаружить ее во время операции, даже если локализация опухоли была установлена в ходе диагностики.
В этом случае вмешательство прекращают и откладывают на некоторое время, пока опухоль не вырастет и ее можно будет удалить. В это время проводится консервативное лечение, чтобы предупредить гипогликемию и нарушения нервной деятельности.
При повторной операции вновь стремятся обнаружить инсулиному, и если это не удается, удаляют часть поджелудочной железы или печени с опухолью. Если инсулинома с метастазами, также приходится выполнять резекцию части органа, чтобы максимально уменьшить опухолевые ткани.
Консервативное лечение
Симптоматическое лечение инсулиномы в ожидании операции представляет собой диету с повышенным содержанием сахаров.
Предпочтение отдается продуктам с медленными углеводами, усвоение которых обеспечивает равномерное поступление глюкозы в кровь. Эпизоды острой гипогликемии купируют быстрыми углеводами, обычно соками с добавлением сахара.
Если возникла тяжелая гипогликемия с нарушением сознания, больному вводят глюкозу внутривенно.
Если из-за состояния здоровья пациента операция откладывается или вообще невозможна, назначают фенитоин и диазоксид. Первый препарат является противоэпилептическим средством, второй применяется как сосудорасширяющее при гипертонических кризах.
Объединяет эти лекарства общее побочное действие – гипергликемия. Используя этот недостаток во благо, можно годами держать глюкозу крови на уровне, близком к нормальному.
Одновременно с диазоксидом назначают мочегонные, так как он задерживает жидкость в тканях.
Активность небольших опухолей поджелудочной железы может быть снижена при помощи верапамила и пропраналола, которые способны тормозить секрецию инсулина. Для лечения злокачественной инсулиномы применяют октреотид, он препятствует выходу гормона и значительно улучшает состояние больного.
Химиотерапия
Химиотерапия необходима, если опухоль оказалась злокачественной. Применяют стрептозоцин в комбинации с фторурацилом, к ним чувствительны 60% пациентов, у 50% наступает полная ремиссия. Курс лечения длится 5 дней, повторять их придется каждые 6 недель. Препарат оказывает токсическое действие на печень и почки, поэтому в промежутках между курсами назначают лекарства для их поддержки.
Чего ожидать от заболевания
После операции быстро снижается уровень инсулина, растет глюкоза крови. Если опухоль выявлена вовремя и удалена полностью, 96% больных выздоравливают. Наилучший исход наблюдается при терапии небольших доброкачественных опухолей. Эффективность лечения злокачественных инсулином составляет 65%. Рецидивы возникают в 10% случаев.
С небольшими изменениями в центральной нервной системе организм справляется самостоятельно, они регрессируют за несколько месяцев. Тяжелые поражения нервов, органические изменения в мозге необратимы.
Обратите внимание: Мечтаете избавиться от сахарного диабета раз и навсегда? Узнайте, как побороть болезнь, без постоянного приема дорогостоящих препаратов, применив лишь… >>подробнее читайте здесь
Источник: https://diabetiya.ru/oslozhneniya/insulinoma.html
Инсулинома
Инсулинома является разновидностью опухоли, выделяющей больше количество инсулина, в результате чего у больного развиваются приступы гипогликемии, обусловленные низким содержанием сахара в сыворотке крови.
Наиболее часто инсулинома развивается в поджелудочной железе, но известны случаи ее развития в печени и кишечнике.
Для инсулиномы характерно возрастное развитие. Ею в большей мере страдают люди в возрастном промежутке от 25 до 50 лет, т.е. трудоспособное население планеты.
В детском и подростковом возрасте заболевание появляется в исключительном случае. Инсулинома поджелудочной железы в 95% случаев развивается в виде доброкачественной опухоли.
В ряде эпизодов инсулинома служит признаком множественного эндокринного аденоматоза – предракового состояния.
Механизм развития гипогликемии при инсулиноме
В основном инсулинома располагается в хвосте, головке или теле поджелудочной железы и лишь иногда локализуется в печени, воротах, сальнике селезенки, стенке желудка и двенадцатиперстной кишке. Размеры инсулиномы обычно не превышают 2 см.
Опухолевые b-клетки инсулиномы бесконтрольно секретируют инсулин в избыточном количестве. Инсулин снижает уровень содержания глюкозы в крови, и создаются условия для возникновения гипогликемического синдром.
В большей мере страдают от этого клетки головного мозга, для которых глюкоза является основным питательным веществом его жизнедеятельности.
И в случае значительного снижения уровня глюкозы повреждаются нейроны головного мозга.
В результате нарушения снабжения мозга глюкозой возникает нейрогликопения, а длительно текущая гипогликемия при инсулиноме вызывает дистрофические изменения центральной нервной системы.
Состояние гипогликемии способствует выбросу в кровь кортизола, глюкагона, соматотропина и норадреналина. Повышенное содержание этих гормонов развивает адренергическую симптоматику, т.е. обусловленную компенсаторной активацией вегетативной нервной системы. Кроме того при развитии дистрофии центральной нервной системы возникают нейрогликопенические симптомы гипогликемии.
Симптомы инсулиномы
Как говорилась выше, симптомы инсулиномы выражаются проявлением приступов гипогликемии. Появляется общая слабость, потливость и тахикардия. Все это сопровождается беспокойством, раздражительностью и страхами. На фоне развития приступа пациенты испытывают жгучее чувство голода. Прием пищи сразу снимает симптоматику. В связи с этим многие пациенты страдают ожирением.
Наиболее тяжело протекает инсулинома, со слабо выраженной или вовсе отсутствующей симптоматикой. Это связано с невозможностью ориентироваться в своевременности принятия пищи и восполнением глюкозы в крови.
Нейрогликопенические симптомы выражаются снижением концентрации внимания, нарушением мышечного тонуса, головной болью. У больного появляются неадекватность и дезориентация, спутанность сознания, очень яркие и образные галлюцинации. Нередко происходит частичная амнезия, зрительные и речевые нарушения.
Дальнейшее снижение уровня содержания глюкозы приводит к судорогам, параличу и нередко к коме.
В период приступа человек бесконтрольно может быть агрессивным к окружающим при попытке отобрать для себя продукты.
Мышечный тонус повышается, нередко возникает эпилептический припадок. При этом учащается сердцебиение, расширяются зрачки и повышается артериальное давление. При несвоевременно оказанной медицинской помощи больной может впасть в гипогликемическую кому.
В коматозном состоянии человек теряет сознание, расширяются зрачки, прекращается потоотделение и снижается мышечный тонус. Падает артериальное давление, происходит нарушение сердечного и дыхательного ритма.
Нередко у больного в коме происходит отек головного мозга.
Если ставиться диагноз инсулинома, то родные и близкие больного должны знать о способах снятия состояния гипогликемии и в случае непроходящего приступа немедленно обращаться за медицинской помощью.
При часто возникающих гипогликемических комах может развиться судорожный синдром, паркинсонизм и дисциркуляторная энцефалопатия.
Диагностика инсулиномы
Установить диагноз инсулиномы довольно трудно. Для эффективности диагностики инсулиномы пациента с подозрением на развитие опухоли госпитализируют и проводят обследование при голодании в течение 24-72 часов.
Проводится исследование крови на содержание в ней уровня инсулина и глюкозы. Характерными показателями при этом являются значительно повышенное содержание инсулина и низкая концентрация глюкозы.
Локализация инсулиномы определяется ультразвуковым исследованием, компьютерной или магнитно-резонансной томографией. В особых случаях проводится лапаротомия или лапароскопия.
Лечение инсулиномы
Радикальным лечением инсулиномы является ее хирургическое удаление. Удаляют инсулиному в границах здоровых тканей. От оперативного вмешательства отказываются в случае тяжелых сопутствующих соматических заболеваний или при нежелании оперироваться самого пациента.
В случае злокачественного характера опухоли с множественными метастазами и невозможностью ее полного удаления проводится медикаментозная терапия с использованием препаратов подавляющих секрецию инсулина и снимающих тяжесть проявлений инсулиномы. Возможно применение глюкокортикоидов, но необходим контроль над уровнем кортизола.
Если операция не может быть выполнена, назначается консервативное лечение инсулиномы.
В консервативном лечение используется лекарственная терапия, направленная на улучшение в головном мозге обменных процессов и купирование приступов гипогликемии.
Экстренно купировать приступ можно с помощью горячего сладкого чая или конфеты. Если отмечается нарушение сознания, то необходимо внутривенное введение глюкозы. Если у больного развивается психоз или гипогликемическая кома, то необходимо срочно вызвать скорую медицинскую помощь.
Источник: http://promedicinu.ru/diseases/insulinoma
Инсулинома: что это такое, причины, симптомы, диагностика и лечение
Инсулинома – активная гормональная опухоль, причиной которой становятся в-клетки, островки Лангерганса, поджелудочной железы, выделяющая излишний инсулин, что неизбежно ведет к развитию гипогликемии.
Существуют доброкачественная (в 85-90% случаев) или злокачественная инсулинома (в 10-15% случаев). Болезнь чаще бывает у людей от 25 до 55 лет. Для тех, кто моложе болезнь не опасна. Женщины подвержены заболеванию инсулиномой гораздо чаще, чем мужчины.
Инсулиномы могут появится в любой части поджелудочной железы, в некоторых вариантах она появляется в стенке желудка. Ее размеры 1,5 – 2 см.
Особенности заболевания
Инсулинома имеет следующие особенности:
- рост инсулиномы ведет к еще большему увеличению инсулина и понижению сахара в крови. Инсулинома синтезирует его постоянно, даже когда организму он не нужен;
- более восприимчивыми к гипогликемии считаются клетки мозга, для них глюкоза является главным энергетическим веществом;
- при инсулиноме происходит действие нейрогликопении, а при долговременной гипогликемии проявляются конфигурации ЦНС, с большими нарушениями.
- глюкоза в крови при норме снижается, но и синтезирование инсулина тоже уменьшается. Это является следствием нормального регулирования обмена веществ. В опухоли при уменьшении сахара синтез инсулина не снижается;
- при гипогликемии в кровь поступают гормоны норадреналинаа, появляются адренергические признаки;
- инсулинома по-разному синтезирует, бережет и отделяет инсулин. Она подпитывает и остальные клетки железы;
- форма опухоли похожа на форму пораженной ею клетки;
- инсулинома одна из видов инсуломы поджелудочной железы и занесена в МКБ;
- данной опухолью заражается 1 человек из 1,25 млн.чел.
Причины инсулиномы
Причины появления инсулиномы полностью неизвестны. Нашли лишь схожесть инсулиномы с эндокринным аденоматозом, способствующим возникновению опухолей, синтезирующих гормоны. У 80% заболевших болезнь появляется в поджелудочной железе.
Инсулинома не передается по наследству, и появляется довольно редко, но гораздо чаще остальных видов инсулом поджелудочной железы.
В организме связано все между собой и при обновление организма, мгновенно включаются связи за счет обработки, секретирования, и обмена веществ. Когда присутствует очевидная нехватка одних компонентов, то происходит их регуляция, также все делается, если обнаружен избыток каких-нибудь веществ.
Теоретически допускают, причины образования инсулином скрывается в неправильном функционировании пищеварительного тракта при заболеваниях. Тогда происходит нарушение деятельности всех органов в организме человека, потому что он является тем базовым органом, от которого зависит переработка всех веществ употребляемых человеком вместе с едой.
Предполагаемые причины заболевания:
- бессилие;
- долгое голодание;
- повреждение поступления углеводов через стены ЖКТ;
- острое либо хроническое действие энтероколитов;
- артротомия желудка;
- действие токсинов на печень;
- почечная глюкозурия;
- анорексия, вместе с неврозом;
- недостаток в крови тиреоидных гормонов;
- почечная недостаточность с понижением значения сахара в крови;
- понижение функций части гипофиза, угнетающе воздействующее на рост.
Исследования причин данного заболевания для его успешного лечения в настоящее время является одной из самых трудных задач медицины.
Симптомы инсулиномы
При инсулиноме симптомы следующие:
- у больного появляются беспорядочные и суетливые движения;
- возникает агрессия по отношению к окружающим;
- при разговоре возникает речевое возбуждение, часто бессмысленные фразы или звуки;
- усиливается слюноотделение и слюнотечение;
- приступы необоснованного веселья и эмоционального возбуждения;
- появляется спутанность сознания;
- возникают галлюцинации;
- неожиданно приподнятое настроение;
- проявляется отсутствие адекватности при оценке собственного состояния;
- мышечная слабость или иные нарушения движения мышц (атаксия);
- нарушения рефлексов конечностей при их сгибании и разгибании;
- снижается острота зрения;
- возникает учащенное сердцебиение;
- появляется состояние тревожности, страха;
- резкая сильная головная боль;
- преходящий паралич;
- боль, дискомфорт в момент перемещения глазных яблок;
- асимметрия лица, утрата мимики, отсутствие вкусовых ощущений.
Доктор нередко обнаруживает возникновение патологий, которых нет у здоровых людей. Больные подмечают смещение в худшую сторону памяти и интереса, они не могут делать обычную работу, возникает равнодушие к происходящему. Это проявляется и при маленьких опухолях.
Претензии и анамнез:
- утрата сознания утром на голодный желудок;
- рост веса с момента, как стали возникать приступы.
Показатели перед приступом:
- бессилие;
- потливость;
- покалывание губ, языка;
- головокружение;
- безразличие;
- сонливость и др.
Основные признаки приступа устраняются внутривенным введением 40% глюкозы.
Диагностика
Из-за ясных показателей по психическим отклонениям, инсулиному часто принимают за др. болезни. Неверно диагностируется эпилепсия, кровоизлияния, психозы. Знающий доктор при подозрении на инсулиному делает некоторое количество лабораторных исследований, а потом делает диагностику инсулиномы зрительным способом.
Нередко докторам, применяя обычные способы обследования никак не получается обнаружить инсулиному. Потому бывают ошибочные диагностики инсулиномы и лечатся совсем другие болезни.
Применяют следующие методы диагностирования:
- Ангиография — самый продуктивный способ диагностики инсулиномы. Она способствует нахождению сосудов, которые снабжают кровью опухоль. По объемам больших и маленьких сосудов получают представление о месте и поперечнике опухоли.
- Радиоиммунологический анализ для выявления количества инсулина.
- Компьютерная томография помогает найти инсулиномы больших размеров. Эффективность её находится в пределах 50-60%.
- Провокация гипогликемии. В течение 3 дней клиенты не принимают пищу в стационаре, используя только воду. Через 6 часов совершают тест, и потом снова через это же время его повторяют. Когда уровень сахара спускается до 3 ммоль/л, интервалы уменьшают. При уменьшении сахара до 2,7, и возникновении признаков гипогликемии, его прекращают. Их блокируют инъекцией глюкозы. Тест заканчивается обычно через 14 часов. Когда клиент в отсутствии результатов выдерживает 3 дня и ночи, диагноз инсулинома не диагностируется.
- Оценка уровня проинсулина. Проинсулин является предшественником инсулина. В норме порция проинсулина во всем инсулине 22%. При спокойном состоянии его более 24%, в опасной фазе – более 40%. Это позволяет довольно быстро диагностировать обострение заболевания и принять надлежащие меры.
- Анализ С-пептида. Вычисляют случаи приема инсулина инъекциями в отсутствии разрешения доктора. При хроническом использовании этот тест не дает правильного результата.
Про необходимость данных инструментальных исследований принимает решение доктор.
В основной массе случаев кратковременные инсулиновые отеки не сопровождаются нарушением функции внутренних органов. Инсулиновые отеки через некоторое количество дней проходят сами, не требуя особого излечения, не считая временной остановки в приеме дополнительной дозы инсулина. В некоторых вариантах назначаются диуретики.
Лечение инсулиномы
В основном инсулиному поджелудочной железы лечат хирургическим путем. Путем удаления из поджелудочной железы доброкачественной (реже злокачественное) опухоли у больного.
Оперативное лечение болезни имеет следующие особенности:
- у инсулиномы есть отчетливые края и отличительный бурый цвет, потому ее просто оперировать без причинения вреда органам;
- если опухоль по разным причинам не удалось найти, операцию больше не делают и ждут, когда она при росте станет заметнее и ее, возможно, будет удалить;
- успех проделанной операции расценивают определенным значением глюкозы в крови. Чем ближе к норме, тем успешнее прошло оперативное вмешательство;
- важно не допустить осложнений после операции и дать правильные методики пациентам для успешного восстановления ими своих сил и последующей нормальной жизни.
Трудности своевременной операции:
- неудовлетворительные характеристики пакреатических ферментов,
- состоятельная иннервация и кровоснабжение пораженной зоны;
- проблемы в доступе к больному органу;
- размещение вблизи жизненных принципиальных частей тела.
Все данные трудности настоятельно требуют кропотливой работы, верного выбора средства обезболивания и высочайшей техники выполнения операции.
Когда из-за самочувствия больного операция приостанавливается, применяют фенитоин и диазоксид. 1-ый продукт считается противоэпилептическим средством, 2-ой используется как сосудорасширяющее.
Соединяет данные медикаменты одинаковое побочное действие – гипергликемия. Таким образом, возможно годами удерживать сахар в крови почти на уровне стандартном. Вместе с ними применяют мочегонные.
Их применяют, чтобы предотвратить вредное воздействие лекарства на почки и печень.
После оперативного вмешательства возможны следующие серьезные осложнения:
- панкреатит;
- свищи железы;
- панкреонекроз;
- перитонит;
- абсцесс брюшины.
Химиотерапия
Она нужна, когда заболевание перешло в опасную стадию и угрожает жизни. Используют стрептозоцин в композиции с фторурацилом, по статистике химиотерапия действуют на 60% больных.
Курс лечения продолжается 5 дней, повторение через 6 недель. Эти средства оказывают вредное воздействие на почки и печень, поэтому в дальнейшим для их нормального функционирования врачи применяют необходимые медикаменты.
Профилактика
Для предотвращения болезни можно порекомендовать следующее:
- не употреблять горячительные напитки;
- употреблять только здоровую пищу;
- не волноваться и быть спокойным;
- вовремя обнаруживать и лечить все эндокринные заболевания;
- измерять сахар в крови;
- постоянные осмотры у доктора, выполнять его рекомендации.
Люди, следящие за своим здоровьем, должны, прежде всего, обратить внимание на питание, потому что именно от него во многом зависит появление и развитие данного заболевания. Надо избегать тяжелой пищи и учреждений общественного питания. Стремиться постоянно, делать ежедневные физические упражнения. Важно научиться правильно, очищать свой организм и все его органы, что многие забывают делать.
Прогноз
65-80% заболевших после операции идут на поправку. Своевременная диагностика и оперативное вмешательство способствует восстановлению центральной нервной системы.
Прогноз состояния больных после операции по факту таковой:
- смертность после операции — 5-10%;
- рецидив (повторение болезни) — 3%;
- при заболевании в последней стадии выживают не более 60% людей;
- в 10% клинических случаев имеется видоизменение, которое характеризуется опасным ростом опухоли и появлением метастазов в органах и системах. При такой форме заболевания мониторинг только негативный. Лечение в таких случаях ориентировано на уничтожения отдельных признаков болезни;
- при своевременной операции 96% пациентов восстанавливают свое здоровье.
После терапии, с переменами в центральной нервной системе организм справляется сам, они исчезают через пару месяцев.
Позитивных итогов, получается, добиться практически у 80% больных. Приблизительно в 3% случаев возможен рецидив. При развитии медицины данное соотношение улучшится не только количественно, но и качественно, с уменьшением осложнений после операции.
Источник: https://tvojajbolit.ru/endokrinologiya/insulinoma-chto-eto-takoe-prichinyi-simptomyi-diagnostika-i-lechenie/