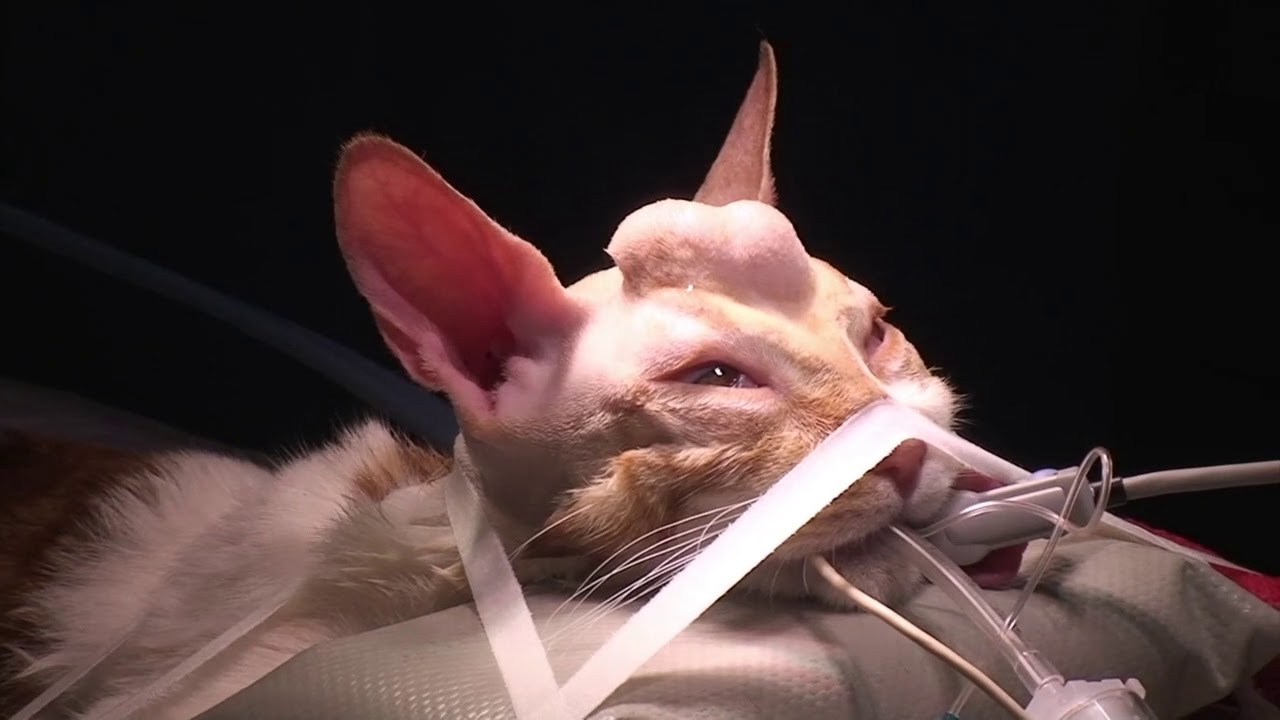
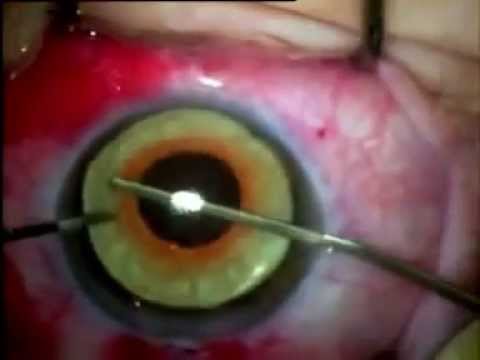
Менингоэнцефалоцеле
Содержание
Энцефалоцеле
Энцефалоцеле – порок развития черепа и головного мозга, при котором часть мозгового вещества оказывается вне черепной коробки вследствие дефекта костной ткани. Проявляется видимым выпячиванием на стыке костей, сопровождается разнообразными симптомами в зависимости от размеров и локализации.
Возможны судороги, гидроцефалия, ликворея, зрительные расстройства, признаки умственной отсталости. Диагноз энцефалоцеле основывается на клинической картине аномалии развития при подтверждении результатами КТ и МРТ. Лечение оперативное, проводится удаление грыжевого мешка и закрытие костного дефекта.
Энцефалоцеле – врожденное заболевание, которое исторически относили к группе мозговых грыж, включающих также менингомиелоцеле и энцефалоцистоцеле. Однако позже грыжевое происхождение патологии было опровергнуто, поскольку сама по себе грыжа предполагает выпячивание правильно развитых тканей, а в случае энцефалоцеле мозговое вещество имеет структурные дефекты.
Аномалия встречается с частотой 1 случай на 4000-5000 новорожденных, то есть достаточно редко. Прогноз при энцефалоцеле зависит от тяжести патологии. Порок часто является множественным, в этом случае даже успешное оперативное лечение не позволяет компенсировать возникшие нарушения по причине умственной отсталости или стойкой гидроцефалии.
Терапия заболевания продолжает разрабатываться.
Причины и классификация энцефалоцеле
Энцефалоцеле представляет собой аномалию развития головного мозга, причиной которой становится воздействие тератогенных факторов на ранних сроках беременности.
Нарушать правильную закладку мозга и его оболочек могут внутриутробные инфекции, прямое токсическое действие на плод (употребление алкоголя и наркотиков, курение, различные медикаменты), хроническая гипоксия и т. д. Определенную роль играет наследственность.
Особенно это касается врожденных синдромов, частью клинической картины которых является энцефалоцеле. К числу таких патологий относится, например, синдром Меккеля-Грубера, включающий также микроцефалию, микрофтальм и другие пороки.
Возможна передняя и задняя локализация. Передние энцефалоцеле располагаются между лобной и носовой костью, иногда выпячивание проходит через внутренний край глазницы. Задние образования, в свою очередь, делятся на верхние и нижние по отношению к затылочному бугру. Также существуют базальные энцефалоцеле.
Частота их не превышает 1,5%, при этом они представляют наибольшую опасность в связи с невыраженной клиникой и сложностями диагностики.
В практической педиатрии диагноз, как правило, включает указание конкретных костей, между которыми располагается выпячивание, например, височно-сфеноидальное, носо-орбитальное энцефалоцеле и т. д.
Клинические проявления крайне разнообразны ввиду разных размеров и локализации. Образование представлено выпячиванием округлой формы и мягкоэластической консистенции, всегда расположенным по средней линии на стыке костей черепа.
Кожа над ним бывает неизмененной, но чаще можно заметить рубцовую деформацию либо истончение и цианотичность. Большие энцефалоцеле иногда флюктуируют и пульсируют, что могут обнаружить как педиатр, так и родители малыша.
Иногда пульсация и изменение окраски проявляются только при напряжении и плаче, но отсутствуют в состоянии покоя.
При передних энцефалоцеле возможно затруднение носового дыхания, ликворея. Всегда присутствует истинный гипертелоризм, то есть увеличение расстояния между глазницами, которое часто сопровождается зрительными расстройствами. Носовая перегородка расширена и уплощена, заметно ее смещение в здоровую сторону.
Для затылочных образований более характерна неврологическая симптоматика, судороги и отставание в развитии, поскольку при такой локализации выпячивание может достигать больших размеров и в нем задействуется больший объем мозгового вещества.
По этой же причине задние мозговые грыжи часто сочетаются с микроцефалией.
Диагностика и лечение энцефалоцеле
Первичная диагностика возможна уже в первые дни и часы жизни ребенка, поскольку образование визуализируется сразу после рождения. Любое опухолеподобное выпячивание изначально расценивается как энцефалоцеле с последующей дифференциальной диагностикой. Чаще всего приходится исключать полипы и ангиомы.
Диагноз уточняется на основании данных КТ и МРТ, при этом проводится серия снимков, подтверждающих наличие костного дефекта и присутствие мозговых тканей в выпячивании. Просвечивание (трансиллюминация) позволяет заподозрить наличие в образовании нервных тканей.
Кроме того, даже легкое надавливание вызывает беспокойство пациента в связи с резким повышением внутричерепного давления.
Лечение только оперативное. Срочность операции определяется состоянием ребенка. Чаще всего вмешательство по удалению энцефалоцеле планируется в возрасте от 3 лет. Такой срок необходим для того, чтобы понаблюдать за развитием головного мозга, в том числе за участком в составе выпячивания.
Кроме того, ребенок этому времени уже достаточно окрепнет, чтобы благополучно перенести такую сложную операцию. Противопоказаниями являются повышенное внутричерепное давление, выраженные психические и неврологические расстройства.
Истончение кожи над энцефалоцеле, наоборот, является показанием к срочному хирургическому вмешательству.
Операция осуществляется в два этапа. Сначала выполняется закрытие костного дефекта и отсечение ножки грыжи. В раннем возрасте отверстие в черепе можно закрыть лоскутом надкостницы, при более поздних операциях (в возрасте более 3 лет) применяется костный трансплантат.
Второй этап операции – косметическое иссечение поверхностно расположенной оставшейся части грыжевого мешка. Проводится через 15-20 дней после первого этапа (3-6 месяцев в случае интракраниального доступа).
Тактику операции в каждом конкретном случае определяют в зависимости от степени вовлеченности мозговых тканей в энцефалоцеле.
Прогноз и профилактика энцефалоцеле
Исход более благоприятный в случае небольшого размера грыж, особенно передних. Затылочные грыжи, включающие значительный объем мозгового вещества, а также труднооперабельные базальные грыжи значительно ухудшают прогноз.
Двухэтапная операция в раннем возрасте приводит к излечению, тем не менее, практически 100% детей после вмешательства имеют отставания в нервно-психическом развитии. Возможна умственная отсталость различной степени выраженности.
Основными послеоперационными осложнениями являются ликворея и нарастающая внутричерепная гипертензия. В дальнейшем это может привести к развитию инфекционных процессов.
Наименее благоприятный прогноз – при синдромальных формах, включающих множественные пороки развития, часто несовместимые с жизнью. Профилактика энцефалоцеле возможна только в антенатальном периоде.
Источник: http://www.krasotaimedicina.ru/diseases/children/encephalocele
Менингоцеле головного мозга: причины, симптомы и лечение
Менингоцеле – это грыжа головного мозга, которая образовалась в результате дефицита костной ткани в области передней черепной ямки. Формируется патология, как правило, во время внутриутробного развития.
Способствовать этому может инфекционное заболевание беременной, воздействие внешних негативных факторов и генетические или хромосомные аномалии.
В результате дефицита или недоразвитости черепа происходит прохождение вещества головного мозга наружу, что и создает грыжу.
Располагается такая аномалия в области лобно-носового шва, затылочного отверстия или срединно-сагиттальной плоскости. Размер образования может варьироваться в пределах 1-8 см.
Причины развития заболевания
Ученые не знают точные причины возникновения менингоцеле, но к наиболее вероятным предпосылкам они относят:
- Менингоэнцефалит, которым переболел плод в период внутриутробного развития.
- Нарушение развития мозговых оболочек, формирования черепа.
- Внутриутробная гидроцефалия – она способствует расхождению костей и образовании патологических отверстий.
- Инфекционное заболевание, перенесенное матерью во время беременности и негативно отразившееся на развитии плода (например, краснуха).
- Генетические патологии плода и хромосомные аномалии.
- Дефекты формирования костной ткани, в частности, в области черепа.
- Травма во время внутриутробного развития или в период родов.
- Дефицит витамина А и фолиевой кислоты.
- Нарушение обмена кальция или его недостаток в организме беременной.
- Воздействие радиоактивного, ионизирующего облучения на женщину, находящуюся в интересном положении.
- Интоксикация организмом в результате воздействия токсическими веществами, алкоголем и др.
Симптомы менингоцеле головного мозга
К основным признакам заболевания относится:
- Наличие опухолевого образования на голове, что в первую очередь замечают родители или медицинские работники при осмотре.
- Частый беспричинный плач ребенка, вызванный болью и пульсацией в области грыжи. Отсутствие аппетита и неадекватное поведение малыша.
- Деформация черепа ребенка и формирование его нестандартной формы.
- Затруднение дыхания, если грыжа располагается в области лобно-носового шва.
- Асимметрия глазниц.
- Слишком широкая переносица.
Заболевание часто провоцирует ряд осложнений, при развитии которых в 90% случаев наступает летальный исход. Нередко возникает менингоэнцефалит, но большинство проблем развивается во время устранения проблемы или после операции. К наиболее частым негативным последствиям относится:
- Большая кровопотеря, шок.
- Отек головного мозга.
- Воспалительные процессы головного мозга, например, менингит.
- Судороги, гидроцефалия.
- Эпилепсия, нарушение умственного развития и психические расстройства.
Диагностика болезни
Для постановки диагноза проводится тщательный медицинский осмотр ребенка, во время которого устанавливается локализация и размер новообразования, характер и причина патологии, а также наличие дополнительных осложнений.
Устанавливается общее состояние здоровья ребенка и наличие других патологий развития. Обязательно проводится тщательный опрос матери о протекании беременности. перенесенных заболеваниях и других факторах риска.
При необходимости делается генетический анализ малыша.
Для диагностики проводится рентгенологическое исследование головного мозга, компьютерная или магнитно-резонансная томография головы. Крайне важно на этом этапе дифференцировать грыжу головного мозга от кист и злокачественных образований. Диагностикой и лечением патологии занимаются нейрохирург и невролог.
Лечение менингоцеле головного мозга
Менингоцеле – весьма опасное патологическое состояние. Дети с таким диагнозом в большинстве случаев умирают вскоре после родов.
Если ребенок выживает и в целом его состояние здоровья удовлетворительное, рекомендуется оперативное вмешательство, в ходе которого вправляется грыжа и отверстие закрывается специальной пластиной или костным трансплантатом.
Без лечения патологии высокий риск летального исхода, но и при операции есть большие шансы развития различных осложнений.
В большинстве случае хирургическое вмешательство проходит благополучно, лишь в 12% возможна смерть ребенка от осложнений после процедуры. Как правило, при проведении операции в раннем возрасте, существует высокая вероятность его нормального физического и умственного развития в будущем.
Профилактика менингоцеле
Для того чтобы предотвратить развитие болезни необходимо особое внимание уделить здоровью женщины и нормальному протеканию беременности. К основным превентивным мерам относится:
- Полный отказ от употребления алкогольных напитков, наркотических средств и курения.
- Ограничение приема медикаментозных препаратов без назначения врача или предварительной консультации с ним. Строгое соблюдение дозировки лекарств, в том числе, витаминных препаратов.
- Ведение здорового образа жизни: правильное питание, регулярные физические нагрузки и обеспечение полноценного отдыха.
- Употребление достаточного количества фруктов, овощей, каш и молочных продуктов.
- Прием витаминных препаратов, в частности, фолиевой кислоты.
- Своевременное лечение инфекционных и вирусных заболеваний.
- Регулярное посещение лечащего врача для осмотра и оценки общего состояния пациента.
Менингоцеле головного мозга – это опасное заболевание, которое развивается у ребенка в период внутриутробного развития под воздействием различных негативных факторов. Для устранения патологии необходимо как можно раньше провести хирургическое вмешательство. Можно избежать заболевания, соблюдая правильный образ жизни и тщательно заботясь о своей беременности.
Источник: https://24doctor.info/disease/meningotsele-golovnogo-mozga/
Энцефалоцеле не приговор: терапия черепно-мозговой грыжи
Энцефалоцеле — это врождённая аномалия плода, представляющая собой черепно-мозговую грыжу, в виде грыжевого мешка, в котором содержатся оболочки и вещество мозга.
Вследствие данной патологии могут возникать расстройства интеллекта и двигательных функций.
Классификация грыж
Черепно-мозговые грыжи классифицируют по группам в зависимости от содержания и месторасположения:
- менингоцеле — грыжа маленького размера, содержащая спинномозговую жидкость, имеет мозговую или кожную оболочку;
- энцефаломенингоцеле — выбухание какого-либо мозгового отдела, содержит вещество мозга;
- энцефалоцистоменингоцеле — грыжа большого размера, вмещает в себя мозговые оболочки, мозговое вещество и желудочки.
По месторасположению грыжи подразделяются на:
- затылочные — самый распространённый вид;
- свода черепа;
- лобно-этмоидальные;
- базальные.
Патогенез и причины нарушения
Обычно грыжа покрыта модифицированными тканями, которые могут воспаляться и притягивать различные инфекции.
Наиболее тяжёлая форма — базальное энцефалоцеле.
Это связано с тем, что такая грыжа не проявляется видимыми симптомами, но при этом деформирует нос, проявляется стеканием ликвообразной жидкости по задней стенке носа.
Остальные формы грыж имеют вид опухоли, которые видны невооружённым глазом и могут достигать очень больших размеров.
Исследования показывают, что такая патология развивается из-за неправильной закладки нервной трубы в период внутриутробного развития зародыша вследствие таких факторов:
- перенесённые инфекции матери во время вынашивания;
- патологические нарушения развития зародыша.
Клиническая картина
Симптоматика будет зависеть от локализации и вида патологии:
- Если грыжа локализуется в области лба, смещаются глазницы, поэтому глаза у такого больного будут широко посажены.
- При межглазной грыже формируется расширения переносицы. Иногда такой дефект может быть незаметен невооружённым глазом и патологию можно выявить только при обследовании носовых ходов. Иногда такой вид грыжи ошибочно принимают за носовой полип, грыжа остаётся нераспознанной и ставится неправильный диагноз.
- Затылочное энцефалоцеле сопровождается уменьшённым размером черепа и умственной отсталостью.
Очень часто заболевание может встречаться изолированно, однако нередки случаи, когда патология сочетается с другими физиологическими дефектами, среди которых:
- паралич половины лица;
- волчья пасть;
- непроходимость носовых ходов;
- водянка головного мозга;
- нарушения функции глотания, речи, дыхания;
- нарушения зрения, слуха;
- задержки в умственном развитии.
Комплексная диагностика
Вследствие того, что дефект является врождённым, диагностировать заболевание можно уже на первом врачебном осмотре новорожденного. Далее ребёнка обследует специалист по патологиям лица и черепа, который и проводит комплексную диагностику.
Полноценное диагностическое обследование проводится при помощи таких процедур:
- серия снимков, которые делаются крупным планом;
- рентгенологическое обследование;
- МРТ и КТ;
- анализ состояния органов зрения и слуха;
- анализ психического развития.
Хирургическое вмешательство — современный взгляд
В наше время медицина совершила огромный прорыв и сегодня разработаны усовершенствованные способы проведения хирургических операций по коррекции любых деформаций лицевого скелета.
Цель хирургического вмешательства — ликвидация физиологического дефекта и функциональных расстройств. Ранняя диагностика и адекватное лечение способствуют достижению хороших результатов в коррекции врождённой лицевой аномалии. Если хирургическая операция будет проведена вовремя, в дальнейшем наблюдается нормальное и полноценное развитие костей.
Используемые методы и стандарты хирургии:
- В том случае, если деформированы несколько зон лицевого скелета, специалисты устраняют их в ходе единоразовой операции с применением различных методов. Но зачастую для полноценного устранения грыжи выполняется не одна, а несколько поэтапных операций.
- В зависимости от формы патологии выполняются разные типы операций. Главный принцип действий заключается в иссечении грыжевого мешка для устранения дефекта и закрытии костей черепа для снижения риска возникновения рецидива. В зависимости от локализации и объёма энцефалоцеле операция может длиться от часа до десяти или даже более часов.
- При пластических операциях выполняется пересадка костных трансплантатов — куска живой кости. Их преобразуют из рёбер, бедренных костей или свода черепа. Наиболее сложные трансплантаты комбинируются из кожи, мышц, жира, костей и нервов.
- После завершения хирургической процедуры, трансплантаты фиксируются для того, чтобы они были обездвижены. Фиксация производится с помощью специальных шин или эластичных бинтов-стяжек.
- Для предупреждения развития осложнений проводят дегидратационную терапию и регулярные люмбальные пункции.
Уже через неделю ребёнка выписывают из стационара. В этот период проводится поддерживающая терапия, а также консультация всех членов семьи. В течение последующих нескольких лет после проведения лечения малыша должен регулярно обследовать специалист-нейрохирург с проведением процедур МРТ и КТ.
Эту врождённую аномалию невозможно предупредить. Если в семье рождается ребёнок с подобной патологией, родителям необходимо пройти медико-генетическое обследование, с целью оценки вероятности появления этого дефекта у будущих детей, если предполагаются ещё одни роды.
В период беременности женщина должна тщательно следить за своим здоровьем, питаться правильно, полностью отказаться от вредных привычек и оберегать себя от риска возникновения различных инфекционных заболеваний.
Читайте ещё
Источник: https://NeuroDoc.ru/bolezni/opuholi/encefalocele.html
Черепно-мозговая грыжа (энцефалоцеле, цефалоцеле)
Симптомы черепно-мозговые грыжи:
- Видимое мягкое выпячивание на голове, лице, в носу.
- Затруднение носового дыхания: ребенок при этом дышит преимущественно ртом.
- Асимметрия глазниц.
- Широкая переносица.
- Истечение прозрачной жидкости (ликвор — цереброспинальная жидкость) из носа.
- Беспокойство ребенка: ребенок отказывается от еды, плохо спит.
Менее чем в 25% случаев грыжа выпячивается через лицевой скелет, обычно в области лба или между глазами (обе эти формы называются лобными грыжами головного мозга). Если энцефалоцеле располагается в области лба, оно может смещать глазницы, в результате чего у больных широко расставлены глаза.
Если аномалия расположена между глазами, то наблюдается расширение спинки носа, хотя иногда такую грыжу можно заметить только при исследовании носовых ходов, то есть снаружи дефект совершенно незаметен.
Часто грыжу принимают за полип носа, в результате ставится неправильный диагноз, и грыжа головного мозга остается нераспознанной. Как правило, передняя черепно-мозговая грыжа влечет за собой внешние уродства, представленные отвратительным наростом плотной структуры в области носогубной складки.
Данное новообразование покрыто плотным слоем кожи, не содержит волосяного покрова, а при пальпации не перемещается в подкожном слое. Болезненные ощущения вовсе отсутствуют, однако визуальный дефект провоцирует общий дискомфорт и навивает комплекс неполноценности.
Кроме того, присутствует очевидная ассиметрия лица, то есть расстояние между глазными яблоками больного заметно искажено. Также наблюдается не менее красноречивый симптом флюктуации в области характерного выпячивания.
При отсутствии своевременной терапии черепно-мозговая грыжапередняя продолжает расти, а нейрохирурги в таких клинических картинах отваживаются выполнять операцию в любом возрасте пациента. Если этого не сделать, то такие симптомы, как аномальные рефлексы, подергивания конечностей, припадки эпилепсии и парезы, будут только усугубляться по своей характерной интенсивности.
Энцефалоцеле часто встречается изолированно, однако эта аномалия может сочетаться со многими другими дефектами, например с микросомией половины лица. Лобная грыжа головного мозга, расположенная между глазами, может сочетаться с волчьей пастью или непроходимостью носовых ходов.
Грыжа головного мозга, расположенная в затылке (она называется затылочным энцефалоцеле), может сочетаться с гидроцефалией. Основной симптом задней черепно-мозговой грыжи — это опухолевое новообразование в зоне затылка, которое заметно деформирует голову и черепную коробку.
Кожа над такой опухолью имеет несколько измененную структуру, а отличается шершавостью, грубостью и жесткостью. Однако на ней все же преобладает пусть и незначительный, но волосяной покров. При пальпации шишка на затылке не вызывает острых болезненных ощущений, но пугает своей инородностью.
Она плотная и неподвижная, причем создает определенный визуальный дефект и дискомфорт пациенту. Так что во что бы то ни стало от нее следует избавляться. Однако есть и другие признаки задней черепно-мозговой грыжи.
Отчетливо наблюдается аномальное увеличение расстояния между глазными яблоками пациента, а также присутствует симптом флюктуации в зоне непосредственного выпячивания.
В отличии от передних грыж, появление задних вовсе не сопровождается внешними уродствами, однако в таких клинических картинах часто прогрессирует физическая и умственная отсталость, слабоумие.
Отличительной особенностью является и тот факт, что с ростом пациента патогенное образование головы увеличивается в своих размерах, при этом приобретает уже более выраженные симптомы. Например, имеет место присутствие патологических рефлексов, поражение отдельных пар нервов черепной коробки, аномальные подергивания конечностей, а также приступы эпилепсии и парезы. На данном этапе пациент уже знает о своем диагнозе, а усугубление клинической картины только напоминает об отсутствии своевременного лечения.
Для каждой врожденной аномалии существуют свои специфические осложнения. Некоторые деформации сопровождаются возникновением функциональных нарушений: расстройствами глотания, слуха, речи, дыхания и зрения. Встречаются случаи задержки развития и снижения способности к обучению.
Представление ребенка о самом себе и его отношения с семьей и другими людьми — эти эмоциональные аспекты жизни ребенка всегда нарушены при деформациях лица. Разрешение этих проблем — такая же важная часть лечения, как ликвидация дефектов с помощью хирургических операций.
Получить смету на лечение за 2 часа
Лечение заболевания
После постановки диагноза назначается операция. В зависимости от вида энцефалоцеле плода применяются разные виды хирургического вмешательства.
Общий принцип — это иссечение грыжевого мешка и пластика грыжевых ворот — закрытие дефекта черепа во избежание рецидива грыжи.
В случае небольших внутриносовых грыж возможна эндоскопическая операция.
При значительном дефекте основания черепа одномоментно проводится иссечение грыжевого мешка, пластика дефекта основания черепа, коррекция гипертелоризма в ряде случаев в комбинации с эндоскопическим эндоназальным этапом удаления грыжи и пластики грыжевых ворот.
В зависимости от размера грыжи и ее положения операция может занять от одного до десятка часов. Через неделю ребенок, как правило, выписывается из больницы. В течение нескольких лет после операции ребенок должен наблюдаться врачом-нейрохирургом и регулярно проходить магнитно-резонансное и спиральное исследование.
К сожалению, это заболевание плода считается крайне тяжелым, полностью избавиться от последствий удается не более 5% детей, родившихся с такой патологией.
Самые лучшие прогнозы имеет затылочное менингоцеле, при базальном энцефалоцеле возможно огромное количество осложнений, таких как, например, гидроцефалия или рахишизис.
Большинство же детей рождаются мертвыми, и только небольшой процент выживает и, в лучших случаях, живет до 17 лет.
Диагностика заболевания
В случаях, когда нет ярко выраженной видимой грыжи, следует обратить внимание на такие симптомы у ребенка, как частые менингиты, истекания из носа прозрачной жидкости, затруднения носового дыхания, зрительно увеличенная переносица с асимметрией глазниц. При обнаружении у ребенка указанных выше симптомов следует обратиться к специалистам:
- Нейрохирургу — определяет показания к оперативному вмешательства и его сроки.
- ЛОР — определяет объемное образование носовой полости в случае базальных грыж, признаки ликвореи.
- Невропатологу — оценивает наличие неврологической симптоматики, задержку темпов развития ребенка.
- Офтальмологу — оценивает воздействие грыжи на зрительные пути, признаки внутричерепной гипертензии по результатам осмотра глазного дна (в запущенных случаях — снижение остроты зрения).
- Педиатру — оценивает наличие других аномалий развития органов и систем, соматическую патологию
- Генетику — выявляет наличие генетического характера заболевания, вероятности аномалий других органов и систем и прогноз повторения схожей патологии у следующего ребенка.
Необходимо проведение инструментальных методов обследования:
- Рентгеновский снимок, который предоставляет особенности патологии, размеры грыжи, а также потенциальную угрозу жизни и здоровью. Кроме того, определить суть заболевания позволяет и компьютерная томография, которая также считается одной из основных методик диагностики.
- Спиральная Компьютерная Томография (Sp-КТ) — позволяет выявить дефект костей черепа, его размер, спланировать хирургическую операцию. В ряде случаев, при наличии ликвореи необходимо проведение КТЦГ — введение посредством люмбальной пункции контрастного вещества и последующим проведением SP-КТ в определённом положении. Это исследование позволяет выявить источник ликвореи.
- Магнитно-резонансная томография — позволяет выявить содержимое грыжевого мешка, спланировать операцию.
- Эндоскопическое исследование полости носа — позволяет определить объём энцефалоцеле, визуализировать грыжевые ворота, оценить анатомические отношения для планирования хирургической операции.
- УЗИ структур головного мозга определяет суть аномалии, в частности ее геометрическую форму, размера и область преобладания в черепной коробке.
Также диагноз можно поставить еще во время беременности. В случае большой опухоли возможно выявление патологии на УЗИ уже в начале беременности, также можно сделать необходимые выводы по изменениям анализов крови (в случае энцефалоцеле повышается концентрация белка АФП — альфафетопротеина), а также по анализу околоплодных вод.
Цены
Узнать госцену на лечение (0 , в среднем: 5 из 5)
- Ассоциацией клиник Израиля
Источник: https://israel-clinics.guru/diseases/cherepno_mozgovaja_gryzha_encefalocele_cefalocele_/
Менингоцеле поясничного отдела позвоночника и крестца (s2) — причины и лечение
Менингоцеле (спинномозговая грыжа) – это один из врожденных пороков развития позвоночника и спинного мозга. В его основе лежит неполное закрытие нервной трубки – анатомической структуры эмбрионального периода.
Классификация
Выделяют три вида пороков, связанных с расщеплением позвоночника (лат: spinabifida): spina bifida occulta, менингоцеле и менингомиелоцеле. Это проявления одного и того же патологического процесса, имеющие разную степень выраженности.
Spina bifida occulta (скрытое расщепление) представляет собой исключительно костный дефект – щель в задней стенке позвонка или нескольких позвонков.
Чаще всего это случается в поясничном или крестцовом отделе позвоночника на уровне от L1 (первого поясничного позвонка) до S2, S3 (второго-третьего крестцовых).
Ни оболочки спинного мозга, ни корешки спинномозговых нервов через дефект кости не выпячиваются.
На спине новорожденного может не быть никаких признаков болезни. Во многих случаях человек вообще не подозревает о наличии у него порока развития позвоночника и узнает об этом случайно во время рентгенологического обследования.
Менингоцеле – более тяжелая патология. Через костный дефект задней части позвонка мозговые оболочки выпячиваются под кожу, образуя карман. Этот карман заполняется спинномозговой жидкостью, превращаясь в кисту. Кисты могут быть самых разных размеров: от небольших до гигантских.
Однако само вещество спинного мозга и корешки спинномозговых нервов не попадают в костный дефект и не ущемляются там. Это значит, что при менингоцеле грубые неврологические нарушения обычно не возникают и хирургическое лечение очень эффективно.
Самый сложный и частый из вариантов расщепления позвоночника – менингомиелоцеле. При таком пороке развития в дефект кости попадает и выпячивается наружу все содержимое позвоночного канала (спинной мозг с его оболочками и нервные корешки). Это может быть причиной тяжелых неврологических проблем.
В развитии всех видов расщепления позвоночника определенную роль играет наследственность. Это подтверждает тот факт, что частота рождения детей со spinabifida у родителей, которые сами страдают этим пороком, выше, чем в популяции.
Факторами риска по развитию данной болезни у детей являются внутриутробные инфекции, ионизирующее облучение, повышение температуры тела матери, действие химических токсинов (например, пестицидов), прием антиконвульсантов (противосудорожных средств) во время беременности, недостаток в рационе питания беременной фолиевой кислоты.
При этом наиболее важным периодом являются первые недели беременности, когда формируется нервная трубка. В норме она должна закрыться на четвертой неделе вынашивания.
Клиническая картина
Основным симптомом данной болезни является само наличие грыжевого мешка. На спине, чаще всего в пояснично-крестцовом отделе от L1 до S2, S3, определяется подкожное мягкотканое выпячивание. В большинстве случаев никакого дискомфорта оно не причиняет.
Иногда спинномозговые оболочки в месте выпячивания могут быть не покрыты кожей. В таком случае оперативное лечение необходимо срочно, чтобы закрыть «ворота» для проникновения инфекции.
Менингоцеле в поясничном отделе называют люмбальным. Другое название менингоцеле крестца – сакральное менингоцеле.
Первичный врачебный осмотр позволяет заподозрить наличие у новорожденного ребенка данного заболевания. Методом выбора для уточнения диагноза является магнитно-резонансная томография (МРТ). МРТ позволяет точно установить, что является содержимым грыжевого мешка.
Компьютерная томография позвоночника в отделе L1 – S2, S3 также может определить характер порока, однако ее применение ограничено в период новорожденности в связи с лучевой нагрузкой.
Ультразвуковое исследование используется в период беременности для скрининга пороков развития нервной трубки.
Лечение и профилактика
Менингоцеле в области L1 – S2, S3 имеет хороший прогноз в отношении хирургического излечения. Поскольку в состав грыжевого мешка при менингоцеле не вовлечена ткань спинного мозга, после оперативного лечения человек может полностью выздороветь.
Консервативных (нехирургических) методов лечения этой болезни не существует. Операция помимо устранения косметического дефекта преследует цель закрытия входных ворот для возможного проникновения инфекции внутрь позвоночного канала.
В настоящее время активно разрабатываются хирургические методы антенатальной коррекции порока, т.е. операции на позвоночнике плода, когда он еще находится в утробе матери.
Первое направление профилактики – при беременности необходимо избегать факторов риска развития spinabifida. Активная профилактика заключается в приеме препаратов фолиевой кислоты во время вынашивания.
Источник:
‘;
blockSettingArray[6][“minSymbols”] = 0;blockSettingArray[6][“minHeaders”] = 0;
jsInputerLaunch = 15;